
1640
Anestesia por subespecialidades en el adulto
IV
encima de la zona media del tórax del paciente hasta el pulmón
lavado. Después, el suero salino se drena rápidamente por grave-
dad a un recipiente situado 60 cm por debajo, o utilizando un
aspirador suave (
<
20 cmH
2
O). Este proceso se repite las veces
necesarias hasta que el líquido efluente sea transparente. Durante
las fases de llenado y drenaje se aplica fisioterapia respiratoria
(sobre todo percusión, vibración y presión). El uso de manoplas
protege la pared torácica del paciente del traumatismo debido a la
fisioterapia durante la percusión. Si el volumen acumulado total
del líquido instilado supera al volumen drenado enmás de 1.000ml,
debería sospecharse un hidrotórax, y se debería interrumpir el
procedimiento mientras se realiza una radiografía de tórax para
descartar esta complicación.
Debido a la transmisión de la presión hidrostática desde el
pulmón lavado a la circulación pulmonar, la oxigenación aumenta
durante la fase de relleno y disminuye durante la de vaciado en
sincronía con los cambios de la distribución del flujo sanguíneo.
Estos cambios suelen ser transitorios y se toleran bien. En los
pacientes con hipoxemia grave en quienes se efectúa un lavado
broncopulmonar se han utilizado varias maniobras (p. ej., insufla-
ción del balón de un catéter de la arteria pulmonar en dicha arteria
del pulmón lavado mientras se añade óxido nítrico al pulmón
ventilad
o 222o el uso de la ECMO) para mantener la oxigenación.
Por lo general, se instilan 10-15 litros y se recupera más del
90%, dejando un déficit de menos del 10%. Al final del procedi-
miento, el pulmón lavado se aspira de forma exhaustiva. Se admi-
nistra una dosis de furosemida (10mg) para aumentar la diuresis
del suero salino absorbido. Si el plan consiste en continuar con un
lavado del pulmón contralateral, se deja un período de al menos
1 hora de ventilación bipulmonar para permitir la recuperación del
pulmón lavado, durante el cual se monitorizan los gases arteriales.
Si persiste un amplio gradiente alveolo-arterial de oxígeno, el pro-
cedimiento se interrumpe en esta fase. Después del procedimiento,
tras la reintubación con un tubo traqueal de luz sencilla, se efectúa
una inspección con un fibrobroncoscopio para realizar aspiración.
Se continúa con ventilación convencional con PEEP, habitualmente
durante menos de 2 horas. Los infiltrados alveolares que se obser-
van en la radiografía de tórax justo después del lavado suelen
desaparecer en 24 horas. La observación del paciente en la unidad
de cuidados intensivos durante 24 horas es parte del procedimiento
rutinario. Antes del lavado contralateral, deberían haberse recupe-
rado la distensibilidad y la oxigenación, al menos hasta sus valores
iniciales medidos antes del primer lavado. En ese momento, la
oxigenación no suele ser un problema, porque el pulmón tratado
se utilizará para mantener el intercambio gaseoso durante el pro-
cedimiento. Algunos pacientes requieren un lavado cada pocos
meses, mientras otros permanecen en remisión durante años.
Masas mediastínicas
Los pacientes con masas mediastínicas, sobre todo las del medias-
tino anterior o superior, o ambas, plantean unos problemas espe-
cíficos al anestesiólogo. Estos pacientes pueden requerir anestesia
para una biopsia de estas masas mediante mediastinoscopia o
VATS, o pueden necesitar una resección definitiva a través de ester-
notomía o toracotomía. Los tumores del mediastino pueden ser
timomas, teratomas, linfomas, higromas quísticos, quistes broncó-
genos y tumores tiroideos. Las masas mediastínicas pueden obs-
truir las vías respiratorias de mayor calibre, las arterias pulmonares
principales, las aurículas y la vena cava superior. Durante la induc-
ción de la anestesia general en los pacientes con una masa medias-
tínica anterior o superior, la obstrucción de la vía respiratoria es la
complicación más frecuente y temida. Se debe indicar que el punto
de compresión traqueobronquial suele ser distal al tubo endotra-
queal
( fig. 49-49 )y no es posible introducir a la fuerza un tubo a
través de la vía respiratoria una vez que se ha colapsado. Los ante-
cedentes de disnea o de tos en decúbito supino deberían alertar al
clínico sobre la posibilidad de una obstrucción de la vía respiratoria
durante la inducción de la anestesia. Pueden producirse complica-
ciones potencialmente mortales en ausencia de síntomas en los
niños. La otra complicación grave es un colapso cardiovascular
secundario a la compresión del corazón o de los grandes vasos
( fig. 49-50). Los síntomas de presíncope en decúbito supino sugie-
ren una compresión vascular.
Se han descrito fallecimientos por la anestesia en niños, que
pueden deberse a que la estructura cartilaginosa de la vía respirato-
ria infantil es más compresible, o a la dificultad de detectar los
antecedentes de síntomas posicionales en los niños. La prueba diag-
nóstica fundamental en los pacientes con masas mediastínicas es la
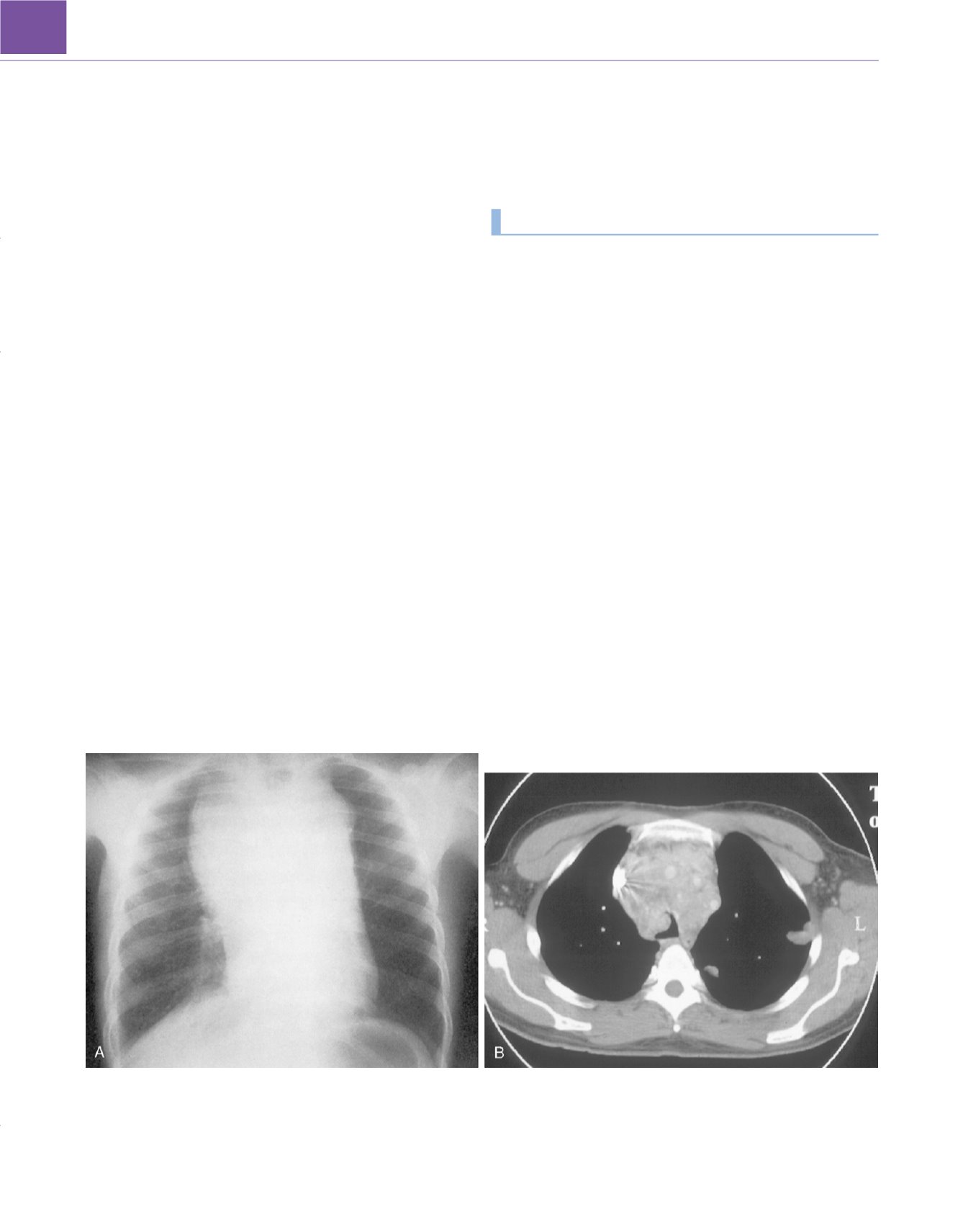
Figura 49-49
A,
Radiografía de tórax de un paciente adulto con una masa mediastínica anterosuperior, que resultó ser un linfoma.
B,
TC con contraste justo
por encima del nivel de la carina que muestra la compresión parcial de la carina y del bronquio principal derecho. Este paciente tenía una vía respiratoria
«incierta» (v. texto).









