
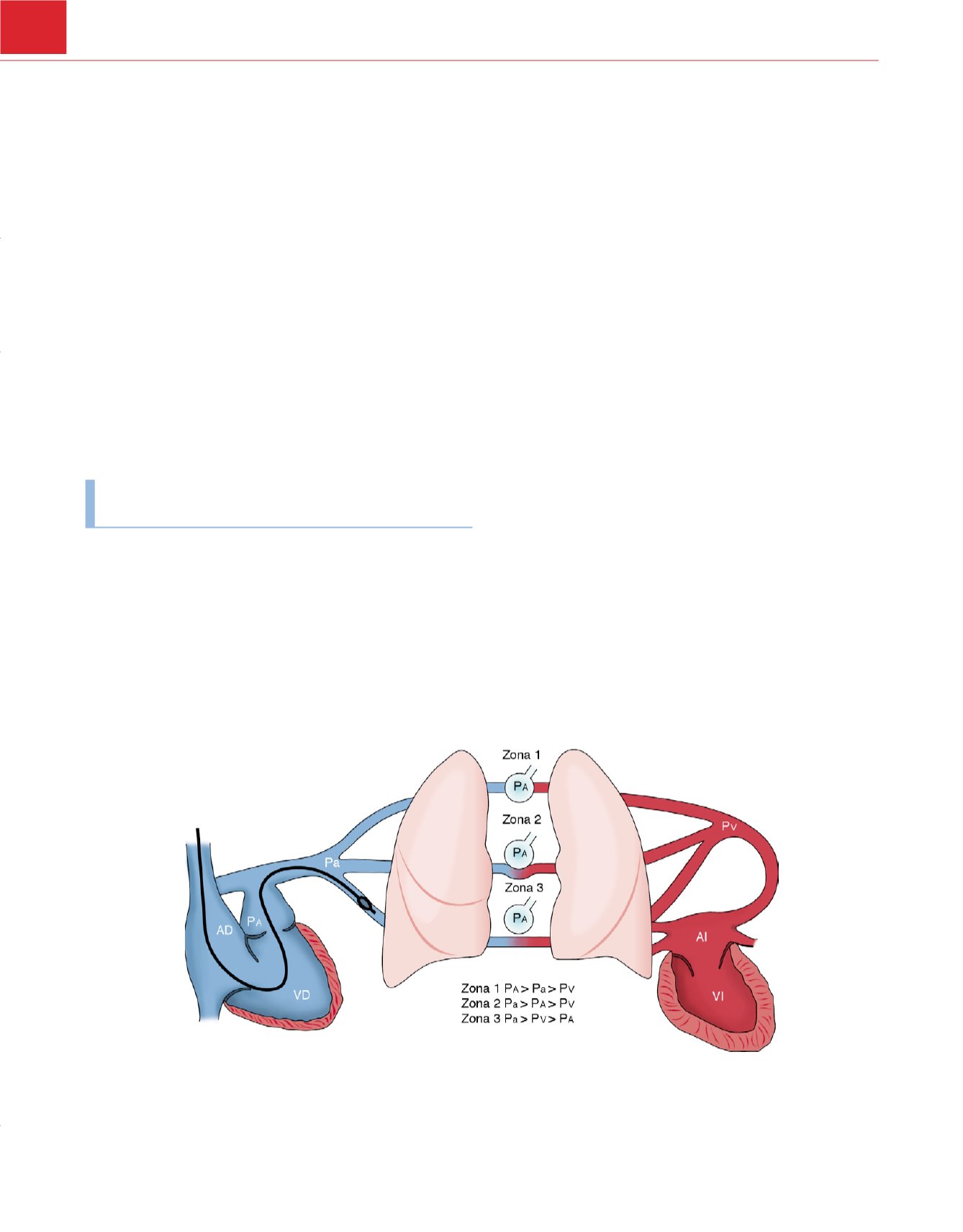
zonas pulmonares proporciona una explicación útil sobre las situa-
ciones en las que la CAP puede no proporcionar una estimación
adecuada de la presión de llenado del ventrículo izquierdo.
En la zona West 1, la presión alveolar es superior a la presión
venosa y arterial pulmonar, mientras que en la zona West 2, es
intermedia entre esas dos presiones
( fig. 30-28). Un CAP situado en
zona 1 y 2 del pulmón estará influido por la presión alveolar, y la
presión resultante tendrá una escasa relación con la presión de
llenado del ventrículo izquierdo. Por tanto, el extremo del CAP debe
estar situado en la zona 3 para una correcta determinación de la
PEAP. En la mayoría de las situaciones clínicas, la posición en decú-
bito supino del paciente favorece las condiciones de la zona, hallazgo
que ha sido confirmado mediante estudios radiográfico
s 272. Sin
embargo, cuando se coloca a los enfermos en posición lateral o
semiincorporada, varias partes no declives de sus pulmones pueden
mostrar un comportamiento de zona 2. En general, las zonas 1 y
2 son más extensas cuando la PAI es baja, cuando el extremo del
CAP se localiza verticalmente por encima de la aurícula izquierda
o cuando la presión alveolar es alta. Pistas que nos pueden informar
de que el CAP está en situación incorrecta son la ausencia de ondas
a y v normales en la PEAP, una marcada variación de la PEAP con
la respiración y una PDAP que supera a la PEAP sin que existan en
el trazado ondas a o v visibles excesivamente alta
s 49 .Ondas normales de presión en la arteria
pulmonar y de enclavamiento
En el trayecto del CAP con balón en su extremo dirigido por la
corriente sanguínea hasta su posición adecuada en la arteria pul-
monar, se registran ondas de presión características (v.
fig. 30-27).
Cuando el extremo del catéter alcanza la vena cava superior o la
aurícula derecha, ha de observarse una onda de PVC con sus ondas a,
c y v, y un valor bajo de presión media. En este momento, se infla
el balón del CAP y el catéter se avanza hasta que cruza la válvula
tricúspide para registrar la presión del ventrículo derecho. Esta
onda se reconoce por el aumento brusco en la presión sistólica, la
amplia presión de pulso y la baja presión diastólica. El CAP entra
más tarde en el trayecto de salida del ventrículo derecho y flota a
través de la válvula pulmonar hacia la arteria pulmonar principal.
A menudo, este paso se ve marcado por arritmias, sobre todo extra-
sístoles ventriculares cuando el balón golpea el extremo del catéter
contra el infundíbulo ventricular derecho. La entrada en la arteria
pulmonar suele estar anunciada por un ascenso brusco de la presión
diastólica y por un cambio en la morfología de la onda.
De forma ocasional puede ser difícil distinguir la presión del
ventrículo derecho de la PAP, en especial si sólo se analizan los
valores numéricos de dichas presiones. Sin embargo, la observación
cuidadosa de las ondas de presión, con atención a los contornos de
la presión diastólica, permitirá distinguir estas ondas de presión.
Durante la diástole, la PAP disminuirá debido a la interrupción del
flujo durante el cierre de la válvula pulmonar, con un incremento
simultáneo de la presión en el ventrículo derecho debido al llenado
desde la aurícula derecha (v.
fig. 30-27 ) 216 .En circunstancias normales, el ascenso de la PAP precede lige-
ramente al de la presión en la arteria radial debido a la mayor duración
de la contracción isovolumétrica del ventrículo izquierdo, así como al
tiempo de transmisión del ascenso de la presión aórtica central hasta
el punto de registro más distal en la arteria radial. En la práctica, las
ondas de presión en la arteria pulmonar y arterial sistémica aparecen
solapadas en la pantalla de la cabecera del enfermo
( fig. 30-29). La
comprensión de estas relaciones temporales es fundamental si se
quieren interpretar del modo adecuado las ondas anómalas de presión
y de enclavamiento en la arteria pulmonar, sobre todo cuando existen
ondas v altas en dichos trazados (v. más adelante).
Según se ha indicado con anterioridad, la presión de enclava-
miento es una medida indirecta de la presión venosa pulmonar y de
la PAI y que, por tanto, debería asemejarse a estas ondas de presión.
Como consecuencia, la onda de PEAP puede identificarse como un
trazado de presión venosa que muestra ondas a y v características y
descensos x e y. Sin embargo, debido al lecho vascular pulmonar
interpuesto entre el extremo del CAP y la aurícula izquierda, la
presión de enclavamiento es una representación tardía de la PA
I 268.
Se requieren 160ms de media para que el pulso de PAI atraviese las
venas, los capilares, las arteriolas y las arterias pulmonares. Debido
a este retraso, la onda a de la presión de enclavamiento parece seguir
la onda R del ECG en la sístole ventricular precoz (v.
fig. 30-29). Sin
embargo, la onda a es un elemento de la presión telediastólica pro-
ducido por la contracción en la aurícula izquierda.
1068
Control de la anestesia
III
Figura 30-28
El extremo del catéter arterial pulmonar debe enclavarse en la zona pulmonar 3 para proporcionar una determinación precisa de la presión venosa
pulmonar (Pv) o auricular izquierda (AI). Cuando la presión alveolar (P
A
) aumenta por encima de Pv en la zona pulmonar 2 o por encima de la presión arterial
pulmonar (Pa) en la zona pulmonar 1, la presión de enclavamiento reflejará la presión alveolar en lugar de la presión intravascular. AD, aurícula derecha; AP,
arteria pulmonar; VD, ventrículo derecho; VI, ventrículo izquierdo.
(De Mark JB:
Atlas of Cardiovascular Monitoring.
Nueva York, Churchill Livingstone, 1998,
fig. 6-10.)









