
Oximetría transcutánea
El principio de la oximetría transcutánea es similar al de la moni-
torización de la presión de gases, pero se mide la Sao
2
en lugar de
la Po
2
. Se utilizan dos longitudes de onda para medir las cantidades
de sangre oxigenada y desoxigenada para proporcionar una esti-
mación de la Sao
2
, siempre que la sangre que se analiza es arterial
en su mayor parte y que no haya otros tipos de Hb. Hace más de
60 años se desarrollaron y se utilizaron en la práctica oxímetros de
dos longitudes de onda para la orej
a 37. Robert Shaw patentó un
oxímetro de ocho longitudes de onda para la oreja en 1972, y a
finales de la década de 1970 Hewlett Packard comercializó un dis-
positivo que utilizaba esta tecnología. Los problemas con su tamaño
y la fiabilidad de los datos impidieron su uso generalizado.
Pulsioximetría
Algunos de los problemas de la oximetría transcutánea se solucio-
naron con la invención de la pulsioximetría. Aunque se diseñó por
primera vez en Japón a principios de la década de 1970, no fue sino
hasta una década después cuando comenzó su uso rutinario. La
pulsioximetría actúa analizando el componente pulsátil del flujo
sanguíneo, lo que asegura que se mide la saturación arterial (Spo
2
)
en lugar de la saturación venosa
( fig. 34-8). Se utilizan dos longitudes
de onda, por lo general de 660nm (roja) y de 940nm (infrarroja),
porque la sangre oxigenada y desoxigenada absorben cada una la
luz de forma muy distinta a esas longitudes de onda. A 660nm, la
HbO
2
absorbe menos luz que la HbR, mientras que sucede lo con-
trario con la luz infrarroja. A un lado de la sonda se colocan dos
diodos emisores de luz de cada longitud de onda y en el lado opuesto
se sitúa un fotodiodo que detecta la luz transmitida. La cantidad de
luz absorbida a cada longitud de onda por el componente arterial
(CA) pulsátil del flujo sanguíneo puede distinguirse de la absorban-
cia basal del componente continuo no pulsátil y del tejido circun-
dante (CC). El oxímetro calcula la relación R del siguiente modo y
se relaciona empíricamente con la saturación de O
2
:
R=(CA
660
/CC
660
)/(CA
940
/CC
940
)
(13)
A partir de R y de las mediciones de laboratorio de la satu-
ración arterial de oxígeno en voluntarios sanos y del algoritmo
almacenado en el oxímetro se obtiene una curva de calibración
( fig. 34-9 ). Los aparatos modernos se calibran frente a la Sao
2
de
laboratorio hasta una saturación del 70% y las saturaciones más
bajas se determinan por extrapolación de la curva, por lo que los
pulsioxímetros no pueden calibrarse por el usuario, de modo que
su fiabilidad depende de la calidad del procesado de la señal y de
la curva de calibración almacenada.
Precisión de la pulsioximetría
Debido a que su precisión, fiabilidad y comodidad son impresio-
nantes, la pulsioximetría se ha convertido en uno de los avances
tecnológicos fundamentales en la monitorización clínica. Varios
estudios que han comparado la CO-oximetría y la pulsioximetría
indican una concordancia considerable entre la Spo
2
y la Sao
2
a lo
largo de un amplio rango de valores de Sao
2 38,39.
Errores de la pulsioximetría
Debido a que las mediciones de Spo
2
se promedian a lo largo de
varios segundos para ofrecer las lecturas, existe un cierto grado de
retraso en el tiempo de respuesta. La hipotermia, hipocapnia y
vasoconstricción secundaria a fármacos o a la hipoxia periférica
incrementan el sesgo, la imprecisión y el tiempo de respuesta de
los episodios hipóxicos
( tabla 34-2 ) 40 .Esto parece ser más frecuente
con las sondas para el dedo que con la monitorización en el lóbulo
de la oreja o en la frente
( fig. 34-10 ) 41 .Los artefactos de movimiento
y la hipoperfusión son las causas más frecuentes de imprecisión de
la Spo
2 42,43, y ambas son menos problemáticas con los oxímetros
más nuevos. Se recomienda tener cuidado al usar la pulsioximetría
para no hacer inferencias sobre el intercambio gaseoso. La Spo
2
no
debería utilizarse para evaluar la idoneidad de la ventilación,
porque sólo se afecta de forma mínima por los cambios de Pco
2
(mediante el efecto Bohr). Además, cuando la Po
2
es elevada, las
grandes disminuciones de la presión de oxígeno sólo producen
pequeños cambios (o ninguno) de la Sao
2
, y puede que no se detec-
ten con pulsioximetría (v.
fig. 34-2).
La anemia, con una Hb de tan sólo 2,3 g/dl, tiene un efecto
escaso o nulo sobre las lecturas de Spo
2
cuando la Sao
2
es normal
44 ,pero se ha observado la subestimación de la Sao
2
durante la hipoxe-
mi
a 45 .Debido a que la MetHb absorbe de forma considerable tanto
la luz roja como la infrarroja, las lecturas de Spo
2
son falsamente
bajas cuando la Sao
2
real es mayor del 85%, mientras que son fal-
samente altas cuando la Sao
2
real es mayor del 85%. La Spo
2
1186
Control de la anestesia
III
Figura 34-8
Fundamento de la pulsioximetría. La luz que pasa a través del
tejido que contiene sangre se absorbe por el tejido y por la sangre arterial,
capilar y venosa. Por lo general, sólo la sangre arterial es pulsátil. Por tanto,
la absorción de la luz puede dividirse en un componente arterial pulsátil (CA)
y un componente constante o no pulsátil (CC). La saturación de O
2
de la
hemoglobina puede obtenerse aplicando la ecuación 19.
(Datos de Tremper
KK, Barker SJ: Pulse oximetry
. Anesthesiology
70:98, 1989.)
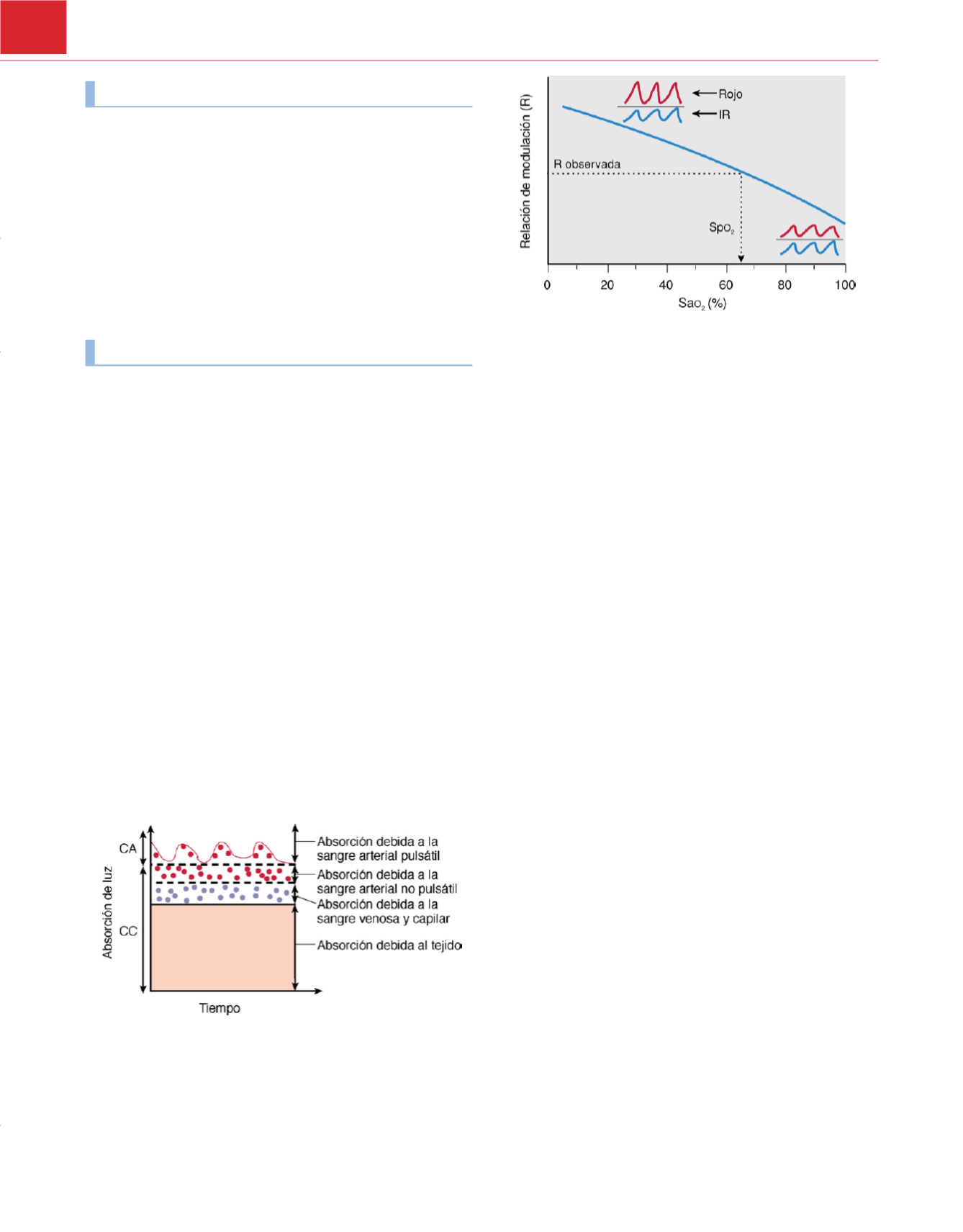
Figura 34-9
Relación de modulación rojo/infrarrojo (R) frente a la saturación
de oxígeno (Sa
o
2
). A valores elevados de Sa
o
2
(lado
derecho
de la gráfica) la
amplitud del pulso (o modulación) de la señal roja es menor que la de la señal
infrarroja, mientras que sucede lo contrario a valores bajos de Sa
o
2
. Los
pulsioxímetros miden R, que es la relación entre las amplitudes de pulso rojo
e infrarrojo (v. ecuación 13) y estiman la Sa
o
2
aplicando la curva de
calibración
(línea continua)
como se muestra por la
línea de puntos
y la
flecha.
(De Mannheimer PD: The light-tissue interaction of pulse oximetry
.
Anesth Analg
105(6 Suppl):S10-S17, 2007.)









